|
Hội chứng Wolff-Parkinson-White (WPW)
Hội chứng Wolff-Parkinson-White được mô tả khi có sự hiện diện của đường phụ nối nhĩ và thất. Đường phụ này làm cho sóng điện được dẫn truyền trực tiếp xuống thất mà không qua nút nhĩ thất.
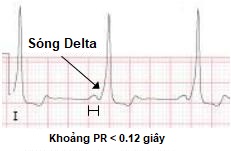
Ở người bình thường, khi nút xoang phát nhịp, sóng điện sẽ được dẫn truyền qua nút nhĩ thất để đến khử cực thất. Do nút nhĩ thất sẽ trì hoãn sóng điện, làm chậm sự khử cực của khối cơ thất để tạo điều kiện cho dòng máu từ nhĩ xuống thất, giúp cho việc tống máu từ thất được hiệu quả. Kết quả của hiện tượng này chính là khoảng PR có độ dài 120-200mm giây trên điện tâm đồ. Khi có sự hiện diện đường dẫn truyền phụ, điện từ nút xoang được dẫn trực tiếp qua đường phụ đến thất trước khi xung điện đến được nút nhĩ thất. Do đó, thất được khử cực sớm hơn, và làm cho khoảng PR ngắn hơn bình thường.
Hội chứng Wolff-Parkinson-White trên ECG thường có khoảng PR ngắn và một sóng delta ở đầu mỗi phức bộ QRS. Điều này là do xung điện từ nút xoang được dẫn gần như ngay lập tức qua đường phụ để đến khử cực thất, do đó phức bộ QRS gần ngay sau sóng P, và tạo thành sóng delta.
Sự kết hợp giữa Hội chứng WPW và rung thất có thể rất nguy hiểm vì nó gây ra hiện tượng vòng vào lại tại đường dẫn truyền phụ, đặc biệt trong trường hợp đang được điều trị bởi các thuốc ức chế hoạt động của nút nhĩ thất ('ABCD' bao gồm Adenosine or Amiodarone, chẹn Beta, chẹn Calcium và Digoxin). Điều trị nội hiệu quả với procainamide ― bên cạnh cân nhắc sử dụng sốc điện nếu huyết động không ổn định.
Ở bệnh nhân có hội chứng WPW và rung nhĩ, với khả năng phát nhịp tại nhĩ lên đến 400-600 nhịp/phút và được dẫn rất nhanh qua đường phụ, nhanh hơn so với khi dẫn qua nút nhĩ thất. Do đó, nếu BN có hội chứng WPW kèm theo rung nhĩ thì đáp ứng thất sẽ nhanh hơn khi không có WPW.
Nếu có một yếu tố ức chế nút nhĩ thất, ít xung điện từ nhĩ được dẫn qua nút nhĩ thất và làm tăng khả năng dẫn qua đường phụ. Điều này làm cho đáp ứng của thất tăng về số lượng nhịp, nếu quá nhanh sẽ làm cho huyết động không ổn định và dễ vào rung thất. Đối với các tình huống này, Procainamide hoặc shock điện được chỉ định.
Ví dụ:
Tài liệu tham khảo:
1. Chou’s Electrocardiography in Clinical Practice: Adult and Pediatric, 6e
2. Surawicz B, et al. AHA/ACCF/HRS Recommendations for the Standardization and Interpretation of the Electrocardiogram. Circulation. 2009; doi:10.1161/CIRCULATIONAHA.108.191095.
|






