|
3.1. Điều trị viêm gan ví rút C cấp: Khoảng 25% bệnh nhân viêm gan cấp có thể tự khỏi trong vòng 6 tháng.
- Điều trị hỗ trợ: nghỉ ngơi và điều trị triệu chứng.
- Điều trị đặc hiệu:
+ Điều trị sofosbuvir/velpatasvir hoặc glecaprevir/pibrentasvir trong thời gian 8 tuần nếu cần thiết.
+ Xét nghiệm tải lượng HCV RNA ở tuần thứ 12 sau khi hoàn thành điều trị (SVR12) hoặc xét nghiệm trong khoảng thời gian tuần thứ 12 đến tuần thứ 24 nếu không làm được SVR 12 để đánh giá khả năng khỏi bệnh.
3.2. Điều trị viêm gan vi rút C mạn (xem hình 1)
3.2.1. Mục tiêu điều trị
- Loại trừ HCV ra khỏi cơ thể người bệnh (đạt được đáp ứng vi rút bền vững): tải lượng HCV RNA dưới ngưỡng phát hiện ở tuần thứ 12 sau khi hoàn thành điều trị (SVR12) hoặc từ tuần 12 đến tuần 24 nếu không làm được SVR12.
- Phòng ngừa các biến chứng về gan và các bệnh ngoài gan liên quan đến HCV bao gồm viêm gan tiến triển, xơ hóa gan, xơ gan, HCC, biểu hiện ngoài gan nặng và tử vong.
- Dự phòng lây nhiễm HCV trong cộng đồng.
3.2.2. Nguyên tắc điều trị
- Người bệnh được chẩn đoán viêm gan vi rút C cần điều trị sớm, đặc biệt trong các trường hợp sau: người bệnh có xơ hóa gan ≥ F2, người bệnh viêm gan vi rút C có biểu hiện ngoài gan, người bệnh đồng nhiễm HIV/HCV, người bệnh đồng nhiễm HBV/HCV, người bệnh nghiện chích ma túy, phụ nữ độ tuổi sinh đẻ mong muốn có thai,...
- Lựa chọn phác đồ có các thuốc DAA, ưu tiên các phác đồ có hiệu quả với tất cả các kiểu gen để người bệnh được điều trị sớm và điều trị trong ngày.
- Dựa vào tình trạng xơ gan, các chống chỉ định, tương tác thuốc và bệnh đi kèm để lựa chọn các phác đồ (Bảng 1 cho người bệnh không xơ gan hoặc xơ gan còn bù; Bảng 2 cho người bệnh xơ gan mất bù).
- Các phác đồ sử dụng thuốc DAA thế hệ mới, chưa đề cập trong hướng dẫn này, có thể được xem xét, bổ sung dựa theo các hướng dẫn chuyên môn của Tổ chức Y tế thế giới và các Hiệp hội Gan mật Châu Á Thái Bình Dương, Châu Âu, Châu Mỹ và theo các quy định liên quan đến về phê duyệt và cấp phép sử dụng thuốc tại Việt Nam.
- Các trường hợp xơ gan mất bù cần được điều trị tại các cơ sở chuyên khoa tuyến tỉnh hoặc trung ương.
3.2.3. Phác đồ điều trị
Bảng 1. Phác đồ điều trị viêm gan vi rút C cho người bệnh ≥ 3 tuổi không có xơ gan, xơ gan còn bù và điều trị lần đầu
|
Nhóm tuổi
|
Thuốc điều trị cho tất cả kiểu gen
|
Thuốc điều trị kiểu gen 1, 4, 5,6
|
|
SOF/DAC 1
|
SOF/VEL
|
G/P2
|
SOF/LED
|
|
≥ 18 tuổi
|
12 tuần
|
12 tuần
|
8 tuần
|
12 tuần
|
|
12 - 17 tuổi
|
12 tuần
|
12 tuần
|
8 tuần
|
12 tuần
|
|
6 - 11 tuổi
|
12 tuần
|
12 tuần
|
8 tuần
|
12 tuần
|
|
3 - 5 tuổi
|
12 tuần
|
12 tuần
|
8 tuần
|
12 tuần
|
* Lưu ý:
- Liều lượng của các thuốc DAA (xem Bảng 3).
- Điều chỉnh liều RBV theo cân nặng, mức độ thiếu máu và mức độ suy thận.
______________________
1 Thời gian điều trị áp dụng cho người không có xơ gan. Trường hợp người bệnh đã từng điều trị trước đây hoặc có xơ gan còn bù cần điều trị trong 24 tuần. Có thể cân nhắc ở nơi có tỷ lệ genotype 3 > 10%;
2 Thuốc hiện chưa có tại Việt Nam.
Bảng 2. Phác đồ điều trị viêm gan vi rút C cho người bệnh ≥ 3 tuổi có xơ gan mất bù (Child Pugh B hoặc C) và điều trị lần đầu
|
Nhóm tuổi
|
Thuốc điều trị cho tất cả kiểu gen
|
Thuốc điều trị kiểu gen 1, 4, 5, 6
|
|
SOF/DAC
|
SOF/VEL
|
SOF/LED
|
|
≥ 18 tuổi
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
|
12 - 17 tuổi
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
|
6 - 11 tuổi
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
|
3 - 5 tuổi
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
24 tuần hoặc 12 tuần (+RBV)
|
* Lưu ý:
- Liều lượng của các thuốc DAA (xem Bảng 3).
- Điều chỉnh liều RBV theo cân nặng, mức độ thiếu máu và mức độ suy thận.
3.2.4. Liều tượng thuốc điều trị viêm gan C
Bảng 3. Liều lượng thuốc điều trị viêm gan C
|
Thuốc điều trị cho tất cả kiểu gen
|
Thuốc điều trị kiểu gen 1, 4, 5, 6
|
|
SOF/DAC
|
SOF/VEL
|
G/P
|
SOF/LED
|
|
> 25 kg
400/60 mg x 1 lần/ngày
|
> 30 kg
400/100 mg x 1 lần/ngày
|
> 45 kg
300/120 mg x 1 lần/ngày
|
> 35 kg
400/90 mg x 1 lần/ngày
|
|
14 - 25 kg
200/30mg x 1 lần/ngày
|
17 - 30 kg
200/50 mg x 1 lần/ngày
|
30 - 45 kg
250/100 mg x 1 lần/ngày
|
17 - 35 kg
200/45 mg x 1 lần/ngày
|
|
20 - < 30 kg
200/80 mg x 1 lần/ngày
|
|
< 17kg
150/37.5 mg x 1 lần/ngày
|
< 20 kg
150/60 mg x 1 lần/ngày
|
< 17 kg
150/33.75 mg x 1 lần/ngày
|
3.2.5. Chỉ định và chống chỉ định điều trị viêm gan vi rút C
a) Chỉ định
Người bệnh được chẩn đoán viêm gan vi rút C (theo mục 2.2)
b) Chống chỉ định
* Đối với phác đồ có các thuốc kháng vi rút trực tiếp (Direct Acting Antivirals: DAA)
- Trẻ < 3 tuổi.
- Phụ nữ có thai.
- Không sử dụng các DAA cùng với thuốc có tương tác gây ảnh hưởng đến hiệu quả điều trị hoặc gây các biến cố không mong muốn, tăng tác dụng phụ của thuốc.
* Đối với phác đồ có ribavirin (RBV)
- Quá mẫn cảm với RBV.
- Thiếu máu nặng (hemoglobin < 8.5 g/dL).
- Bệnh về huyết sắc tố (bệnh hồng cầu hình liềm hoặc thalassemia).
- Phụ nữ có thai hoặc không muốn dùng các biện pháp tránh thai, phụ nữ đang cho con bú, nam giới có bạn tình đang/hoặc mong muốn mang thai.
3.2.6. Chuẩn bị điều trị
a) Đánh giá mức độ nặng của bệnh gan
- Đánh giá tình trạng xơ hoá gan dựa vào các phương pháp không xâm lấn như APRI, FIB-4, FibroScan...Chẩn đoán xơ gan (F4) khi APRI ≥ 1 hoặc FibroScan ≥ 12.5 kPa. (Phụ lục 1). Sinh thiết gan khi cần thiết.
- Đánh giá xơ gan còn bù, mất bù dựa vào phân loại Child-Pugh: Child-Pugh A là xơ gan còn bù. Child-Pugh B, C là xơ gan mất bù.
b) Đánh giá bệnh lý đi kèm
Người bệnh viêm gan vi rút C cần được đánh giá các bệnh lý đi kèm như:
- Đánh giá tình trạng đồng nhiễm vi rút viêm gan B, HIV.
- Đánh giá chức năng thận và mức lọc cầu thận.
- Đánh giá các bệnh rối loạn chuyển hóa: đái tháo đường, rối loạn lipid máu, hội chứng chuyển hoá ...
- Đánh giá tình trạng nghiện rượu.
c) Đánh giá tương tác thuốc
Đánh giá khả năng tương tác thuốc với các thuốc đang sử dụng như thuốc kháng HIV (antiretrovirals: ARV), thuốc chống lao, thuốc chống co giật, thuốc điều trị rối loạn nhịp tim, thuốc ức chế bơm proton... (xem Phụ lục 5).
d) Các xét nghiệm
- Các xét nghiệm khi bắt đầu điều trị và theo dõi điều trị viêm gan vi rút C (xem Phụ lục 2).
- Xét nghiệm kiểu gen HCV khi sử dụng các phác đồ không điều trị được tất cả các kiểu gen và/hoặc đối với người bệnh đã từng thất bại điều trị viêm gan vi rút C. Những cơ sở làm được xét nghiệm kiểu gen HCV thì có thể thực hiện trước khi điều trị.
- Đối với phụ nữ trong tuổi sinh đẻ hoặc nghi ngờ có thai cần xét nghiệm thử thai.
- Các xét nghiệm khác theo chỉ định lâm sàng.
e) Cung cấp thông tin và tư vấn trước điều trị
- Phác đồ điều trị, hiệu quả của điều trị, tác dụng phụ, khả năng tái nhiễm HCV.
- Nguy cơ HCC đặc biệt đối với người bệnh có độ xơ hoá gan ≥ F3.
- Khả năng tương tác thuốc DAA với các thuốc khác và yêu cầu người bệnh phải thông báo cho thầy thuốc các loại thuốc khác được kê đơn trước và trong khi điều trị viêm gan vi rút C bao gồm cả thực phẩm chức năng.
- Tuân thủ điều trị.
- Sự cần thiết của việc xét nghiệm tải lượng HCV lần 2 để khẳng định khỏi bệnh.
- Tránh đồ uống có cồn (rượu, bia...).
- Tư vấn dự phòng tái nhiễm và dự phòng lây nhiễm HCV.
- Tư vấn sử dụng biện pháp tránh thai trong quá trình điều trị thuốc DAA đối với cả người bệnh và bạn tình. Trong trường hợp sử dụng ribavirin tiếp tục sử dụng các biện pháp tránh thai cho đến 6 tháng sau khi hoàn thành điều trị.
3.2.7. Điều trị viêm gan vi rút C ở một số trường hợp đặc biệt
a) Điều trị viêm gan vi rút C cho trẻ em không xơ gan và xơ gan (Bảng 1, Bảng 2, Bảng 3)
* Trẻ dưới 3 tuổi: trì hoãn điều trị cho đến khi trẻ đủ 3 tuổi.
b) Người bệnh viêm gan vi rút C đồng nhiễm HIV
- Người bệnh đồng nhiễm HCV/HIV được điều trị ARV ngay khi phát hiện nhiễm HIV và điều trị HCV khi dung nạp điều trị ARV.
- Chỉ định điều trị viêm gan vi rút C cho người nhiễm HIV giống như người không nhiễm HIV.
- Lựa chọn phác đồ điều trị ARV và phác đồ điều trị viêm gan vi rút C tối ưu để tránh tương tác thuốc (xem Phụ lục 5), nếu cần thiết phải điều chỉnh liều DAA.
b1) Trường hợp người bệnh điều trị HIV bằng phác đồ tenofovir/lamivudin/ dolutegravir.
(TDF/3TC/DTG hoặc TLD): điều trị như người viêm gan vi rút C không nhiễm HIV.
* Lưu ý: Không chỉ định phác đồ SOF/VEL hoặc SOF/LDV khi mức lọc cầu thận < 60 ml/phút/1,73m2.
b2) Trường hợp người bệnh điều trị HIV bằng phác đồ khác TLD:
- Chuyển sang phác đồ TLD nếu có thể trước khi điều trị HCV.
- Người bệnh điều trị phác đồ có efavirenz (EFV), nevirapine NVP): ưu tiên sử dụng phác đồ SOF/DAC: điều chỉnh liều DAC lên 90 mg.
- Người nhiễm HIV điều trị phác đồ có loperavir/ritonavir (LPV/r)
+ Ưu tiên sử dụng phác đồ: SOF/VEL; SOF/DAC.
+ Phác đồ thay thế: SOF/LDV.
+ Không sử dụng phác đồ G/P, ELB/GRZ và SOF/VEL/VOX.
Tương tác thuốc giữa LDV và TDF có thể tăng độc tính với thận. Người bệnh cần được theo dõi chức năng thận nếu sử dụng đồng thời 2 thuốc này. Không chỉ định phác đồ có LDV khi mức lọc cầu thận < 60 ml/phút/1,73m2.
* Lưu ý không phối hợp các phác đồ sau để điều trị đồng nhiễm HCV/HIV
- SOF/VEL không sử dụng đồng thời với EFV, NVP.
- SOF/VEL/VOX không sử dụng đồng thời với EFV, NVP, ATV/r, LPV/r.
- RBV không sử dụng đồng thời với AZT.
- ELB/GRZ không sử dụng đồng thời với EFV, NVP hoặc bất kỳ PI.
- G/P không sử dụng đồng thời với EFV, NVP, LPV, ATV hoặc phác đồ ARV có ritonavir.
c) Người bệnh đồng nhiễm HCV/HBV
- Người bệnh đồng nhiễm HCV/HBV điều trị bằng các phác đồ kháng HCV như người nhiễm HCV đơn thuần.
- Người đồng nhiễm HCV/HBV đủ tiêu chuẩn điều trị HBV thì điều trị đồng thời HBV và HCV (chú ý tương tác thuốc, đặc biệt giữa TDF và SOF, xem Phụ lục 5).
- Người đồng nhiễm HCV/HBV mà chưa đủ tiêu chuẩn điều trị HBV thì điều trị dự phòng HBV bằng thuốc kháng HBV (NA: nucleot(s)ide analogues) khi bắt đầu điều trị thuốc DAA cho đến khi hoàn thành điều trị DAA tối thiểu 12 tuần và theo dõi định kỳ nếu ngưng điều trị NA.
- Nguy cơ tái hoạt HBV ở người bị viêm gan vi rút C có HBsAg âm tính, anti-HBs âm tính nhưng anti-HBc dương tính rất thấp trong quá trình điều trị thuốc DAA. Những người này không điều trị dự phòng bằng NA, chỉ theo dõi ALT, AST mỗi 4 - 8 tuần trong thời gian điều trị thuốc DAA và trong 12 tuần sau khi hoàn thành điều trị DAA. Nếu ALT, AST tăng nên làm thêm xét nghiệm HBsAg và HBV DNA để có thể phát hiện HBV tái hoạt. Điều trị NA nếu có bằng chứng HBV tái hoạt (HBsAg dương và/hoặc HBV DNA phát hiện được).
d) Người bệnh có bệnh thận mạn
- Người bệnh suy thận mức độ nhẹ đến trung bình (mức lọc cầu thận > 30 ml/phút/1,73m2) hoặc mức độ nặng (mức lọc cầu thận ≤ 30 ml/phút/1,73m2) bao gồm người bệnh lọc máu, chạy thận nhân tạo được điều trị các phác đồ phù hợp mà không cần điều chỉnh liều thuốc DAA như G/P, SOF/VEL, SOF/DAC cho tất cả kiểu gen.
- Người bệnh xơ gan mất bù có suy thận nhẹ đến trung bình (mức lọc cầu thận > 30 ml/phút/1,73m2) nếu điều trị phác đồ SOF/VEL 12 tuần có RBV thì liều RBV bắt đầu là 600 mg và điều chỉnh liều RBV tùy theo độ dung nạp và hemoglobin.
- Người bệnh xơ gan mất bù có suy thận nặng (mức lọc cầu thận ≤ 30 ml/phút/1,73m2) nên điều trị phác đồ SOF/VEL 24 tuần không có RBV.
e) Người bệnh đồng nhiễm lao/HCV
- Khi điều trị lao và điều trị viêm gan vi rút C lưu ý tương tác thuốc giữa các thuốc DAA và rifampicin (Phụ lục 5).
- Cân nhắc điều trị lao tiến triển trước, khi ổn định điều trị viêm gan vi rút C. Trường hợp người bệnh xơ hóa tiến triển từ F3 hoặc xơ gan, cân nhắc điều trị viêm gan C sớm và hội chẩn chuyên khoa lao để lựa chọn phác đồ lao không tương tác với thuốc DAA.
- Điều trị viêm gan C cho người bệnh đồng nhiễm lao/HCV như người bệnh viêm gan vi rút C đơn nhiễm.
3.2.8. Theo dõi điều trị
a) Theo dõi tương tác thuốc
- Đánh giá tương tác thuốc trước khi điều trị viêm gan vi rút C và trước khi người bệnh bắt đầu điều trị các thuốc khác trong quá trình điều trị (Phụ lục 5).
- Theo dõi đánh giá tương tác thuốc đặc biệt quan trọng đối với người bệnh đồng nhiễm HCV/HIV do nhiều thuốc DAA có tương tác với ARV, người bệnh có rối loạn nhịp tim điều trị amiodaron có tương tác với SOF, VEL gây chậm nhịp tim, người bệnh đang sử dụng nhóm statin điều trị hạ lipid máu có thể tương tác với SOF gây tăng nguy cơ ly giải cơ vân...
b) Theo dõi tác dụng không mong muốn
- Các thuốc DAA có một số tác dụng không mong muốn nhẹ, thường tự khỏi. Xét nghiệm chức năng thận và đánh giá mức lọc cầu thận nếu nghi ngờ suy thận khi sử dụng các phác đồ DAA cùng với các thuốc khác có khả năng tương tác gây độc tính lên thận.
- Đối với người bệnh điều trị RBV: theo dõi chặt chẽ các tác dụng không mong muốn của RBV, xét nghiệm hemoglobin và điều chỉnh liều dựa trên mức hemoglobin.
- Đối với người bệnh không có bệnh tim mạch: giảm liều RBV nếu Hemoglobin < 10 g/dL hoặc giảm trên 3g/dL.
+ Hemoglobin: 8,5 - <10 g/dL: giảm liều RBV 50% cho đến liều 200mg/ngày và có thể dùng thêm erythropoietin, darbepoietin.
+ Hemoglobin < 8,5 g/dL: ngừng điều trị.
- Đối với người bệnh có tiền sử bệnh tim mạch ổn định: giảm liều RBV nếu hemoglobin giảm nhiều hơn 2 g/dL trong thời gian điều trị 4 tuần. Nếu sau 4 tuần giảm liều mà hemoglobin vẫn giảm nhiều hơn 2 g/dL thì ngừng điều trị RBV.
c) Tuân thủ điều trị và tư vấn hỗ trợ khác
- Người bệnh cần được cung cấp thông tin về tầm quan trọng của tuân thủ điều trị, đánh giá tuân thủ điều trị mỗi lần tái khám, nhận thuốc.
- Tư vấn về tác hại của rượu bia.
- Tư vấn về dinh dưỡng đặc biệt cho người bệnh xơ gan.
- Tư vấn và kết nối người bệnh viêm gan vi rút C nghiện chích ma túy đến các dịch vụ giảm hại.
- Tư vấn nguy cơ xơ gan và HCC.
d) Xử trí khi người bệnh viêm gan C quên thuốc
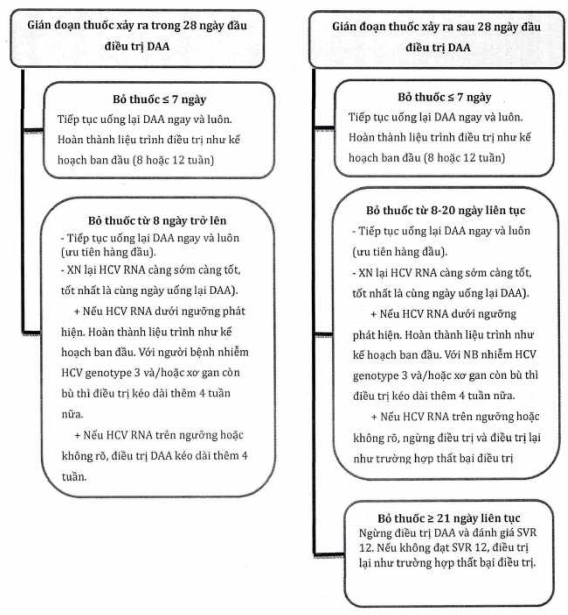
Sơ đồ 1: Cách xử trí khi người bệnh viêm gan C quên thuốc
e) Theo dõi đáp ứng điều trị viêm gan vi rút C mạn
* Điều trị khỏi
- Đạt được đáp ứng vi rút bền vững (SVR): tải lượng HCV RNA dưới ngưỡng phát hiện ở tuần thứ 12 sau khi hoàn thành điều trị (SVR12) hoặc từ tuần 12 đến tuần 24 nếu không làm được SVR12.
- Theo dõi người bệnh sau khi điều trị khỏi:
+ Theo dõi để phát hiện sớm biến chứng HCC, đặc biệt ở người có xơ hóa gan ≥ F3 bằng siêu âm bụng và các chỉ dấu ung thư gan mỗi 6 tháng. Các chỉ dấu ung thư gan có thể sử dụng là AFP và/hoặc AFP-L3 và/hoặc PIVKA-II. Trường hợp nghi ngờ ung thư gan thì tiến hành chụp cắt lớp bụng có tiêm thuốc cản quang hoặc chụp cộng hưởng từ có tiêm thuốc cản từ để chẩn đoán xác định.
+ Theo dõi biến chứng đối với người bệnh xơ gan: nội soi dạ dày phát hiện giãn tĩnh mạch thực quản để phòng ngừa xuất huyết do vỡ giãn tĩnh mạch thực quản...
+ Tư vấn dự phòng tái nhiễm HCV trên người có nguy cơ nhiễm HCV tiếp diễn như tiêm chích ma túy, quan hệ tình dục đồng giới,... Chỉ định xét nghiệm HCV RNA cho các trường hợp có nguy cơ tiếp diễn sau 6 tháng kể từ khi được chẩn đoán khỏi bệnh để phát hiện tái nhiễm vi rút viêm gan C.
+ Người bệnh có nguy cơ tái nhiễm HCV hoặc có tăng men gan trở lại: cần xét nghiệm tải lượng HCV để phát hiện bệnh tái phát hoặc tái nhiễm HCV.
* Ngừng điều trị
Việc ngừng điều trị do tác dụng phụ rất ít gặp khi điều trị với phác đồ DAA. Tuy nhiên, có thể ngừng điều trị khi người bệnh có các tác dụng không mong muốn nặng, đe dọa tính mạng (đặc biệt đối với phác đồ có ribavirin):
+ ALT tăng ≥ 10 lần ở tuần điều trị thứ 4.
+ ALT tăng dưới 10 lần ở tuần điều trị thứ 4 nhưng kèm theo bất kỳ tình trạng nào sau đây: suy nhược, buồn nôn, nôn, hội chứng não gan, ứ mật có tăng Bilirubin (Bilirubin TP > 3 mg/dL hoặc Bilirubin TT > 1,5 mg/dL) và/hoặc tăng phosphatase kiềm có ý nghĩa.
+ ALT tăng dưới 10 lần ở tuần điều trị thứ 4 và không giảm ở tuần thứ 6 và tuần thứ 8: xem xét ngưng điều trị sau khi đã loại trừ tăng ALT do các nguyên nhân khác.
* Điều trị lại đối với người bệnh thất bại điều trị
- Thất bại điều trị được xác nhận khi xét nghiệm tải lượng vi rút HCV lần 2 (sau 12-24 tuần kể từ khi hoàn thành điều trị) có kết quả trên ngưỡng phát hiện. (Bảng 7).
- Đối với các trường hợp thất bại điều trị, cần đánh giá lại việc tuân thủ điều trị, khả năng có tương tác thuốc,... Trong trường hợp người bệnh tuân thủ điều trị tốt nhưng thất bại điều trị thì cần xét nghiệm kiểu gen HCV, xét nghiệm gen kháng thuốc nếu có điều kiện. Chuyển tuyến/hội chẩn xin ý kiến chuyên gia để chọn lựa phác đồ thích hợp cho từng người bệnh (nếu cần).
Bảng 7. Phác đồ điều trị cho người có thất bại điều trị
|
Phác đồ điều trị thất bại
|
Phác đồ điều trị lại và thời gian điều trị
|
|
Phác đồ thay thế
|
Không xơ gan và xơ gan còn bù
|
Xơ gan mất bù
|
|
SOF + RBV
|
SOF/VEL/VOX
|
12 tuần
|
Không
|
|
SOF/VEL
|
12 tuần
|
24 tuần (+RBV)
|
|
G/P
|
12 tuần
|
Không
|
|
SOF/DAC
SOF/LDV
|
SOF/VEL/VOX
|
12 tuần
|
Không
|
|
SOF/VEL +RBV
|
24 tuần
|
24 tuần
|
|
G/P
|
12 tuần
|
Không
|
|
SOF/VEL
|
SOF/VEL/VOX
|
12 tuần
|
Không
|
|
G/P
|
12 tuần
|
Không
|
|
SOF/VEL +RBV
|
24 tuần
|
24 tuần
|
* Lưu ý: DAA các trường hợp thất bại điều trị với các phác đồ chưa đề cập trong Bảng 7, việc lựa chọn phác đồ điều trị lại phải có ý kiến hội chẩn với chuyên gia trong từng trường hợp cụ thể.
|







