|
|||||||||

Dinh dưỡng qua đường tiêu hóa cho trẻ sinh non, nhẹ cân(Trở về mục nội dung gốc: ) |
||||||||||||||||
|
Trẻ sinh non, nhẹ cân không có cơ hội tăng trưởng và phát triển đầy đủ trong tử cung nên có những đặc điểm sinh lí khác với trẻ đủ tháng, các hệ cơ quan chưa trưởng thành, trong đó có hệ tiêu hóa, hoạt động chức năng chưa hoàn thiện như trẻ đủ tháng. Có nhiều thách thức trong dinh dưỡng cho trẻ sinh non - nhẹ cân: dự trữ hạn chế, hấp thu và tiêu hóa kém, nhiều bệnh lí đi kèm nhưng lại cần nhu cầu cao hơn so với trẻ đủ tháng. Chiến lược dinh dưỡng tăng cường cho trẻ sinh non nhẹ cân phải đạt mục tiêu:
Trong bài này chúng tôi sử dụng khuyến cáo điều trị dinh dưỡng cho trẻ sinh non, nhẹ cân của Hội nhi khoa Việt Nam và Hội chu sinh, sơ sinh thành phố Hồ Chí Minh.
- Trẻ non tháng, thường < 32 tuần (hay < 1800g), không chống chỉ định nuôi ăn tiêu hóa. - Bắt đầu sớm sau khi sinh, thường vào ngày 1-2 sau sinh, có thể kéo dài trong 3-6 ngày. - Ưu tiên dùng sữa mẹ, nếu không có sữa mẹ dùng sữa công thức cho trẻ non tháng 20 kcal/oz với thể tích 10-20 ml/kg/ngày. - Chú ý: có thể cho trẻ nuôi ăn tối thiểu khi đang thở máy hay có catheter rốn, ngạt nặng bắt đầu sau 48-72 giờ. Không pha loãng sữa cho trẻ ăn.
Khi bệnh nhân dung nạp với nuôi ăn tiêu hóa tối thiểu, tăng sữa với tốc độ tuỳ từng bệnh nhân từ 10-30 ml/kg/ngày. Hướng dẫn chung: trẻ < 1000 g: tăng 10 ml/ kg/ngày, trẻ 1000 – 1500 g: tăng 20 ml/ kg/ ngày trẻ ≥ 1500 g: tăng 30 ml/ kg/ ngày.
Nên nuôi ăn ngắt quãng, mỗi 2 giờ cho trẻ < 1000g và mỗi 3 giờ đối với trẻ ≥ 1000g. Chú ý hiện tượng mất chất béo khi để chúc bơm xi-lanh nuôi ăn lâu. Chỉ dùng bơm liên tục trong một số trường hợp đặc biệt: nhu động ruột kéo dài, hội chứng ruột ngắn hay kém dung nạp tiêu hóa kéo dài.
- Sữa mẹ tăng cường một phần (pha 2 gói bột tăng cường trong 100 ml sữa mẹ) khi trẻ dung nạp với thể tích sữa mẹ khoảng 80-100 ml/kg/ngày hay đang ăn sữa công thức cho trẻ non tháng thì chuyển sang loại 22 kcal/oz. - Sữa mẹ tăng cường đầy đủ (pha 4 gói bột tăng cường trong 100 ml sữa mẹ) khi trẻ dung nạp với thể tích sữa mẹ khoảng 130 ml/kg/ngày hay đang ăn sữa công thức cho trẻ non tháng thì chuyển sang loại 24 kcal/oz. - Thể tích sữa: với sữa mẹ tăng cường là 180 ml/kg/ngày. Và đối với sữa công thức cho trẻ non tháng là 160 ml/kg/ngày.
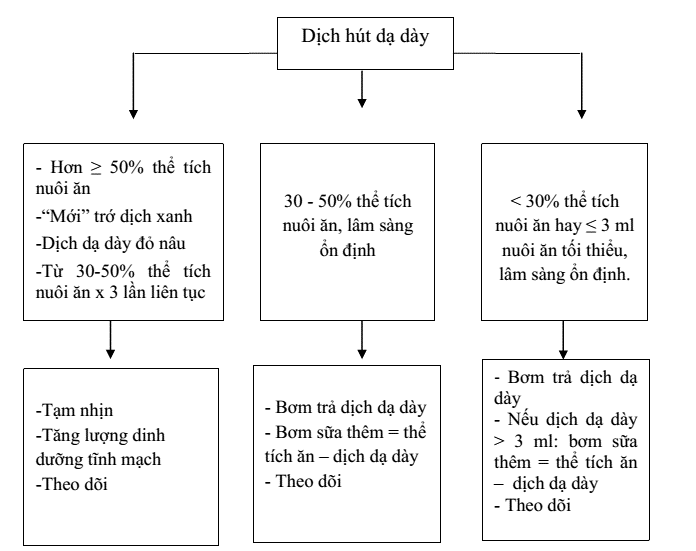
Bao gồm: trớ sữa, bụng chướng/vòng bụng tăng > 2 cm, nhu động ruột giảm, đổi màu da bụng, phân máu, triệu chứng toàn thân như cơn ngưng thở, cơn tím, tim chậm, li bì.
Bao gồm đặt nằm tư thế đầu cao khi ăn, tư thế nghiêng phải hay nằm sấp, thể tích sữa ăn không quá 160 - 180 ml/kg/ngày, điều trị bệnh nhiễm khuẩn đi kèm, đảm bảo sonde nuôi ăn đúng vị trí và đúng kích cỡ, thụt tháo nhẹ bằng Natri chlorua 0,9% nếu trẻ non tháng không tiêu quá 24 giờ, điều trị trào ngược dạ dày thực quản.
Điều kiện chuyển khi trẻ > 32 tuần tuổi, tri giác tốt, thở < 60 l/p, nhịp tim < 180 l/p, SpO2 > 88% trong > 48 giờ ăn qua ống trước đó. Tập bú tăng dần số lần ăn và thời gian bú mỗi lần, phần còn lại cho qua ống cho đến khi trẻ có thể bú hết và đủ các lần bú.
- Thời điểm lấy lại cân nặng lúc sinh: khoảng 3 tuần ở trẻ < 1000g, khoảng 2 tuần ở trẻ 1000 – < 1500g, ngắn hơn ở trẻ ≥ 1500g. - Nếu trẻ tăng trưởng tốt: đánh giá lại mỗi tuần. - Nếu chậm tăng trưởng: nếu trẻ đang được nuôi ăn sữa mẹ tăng cường toàn phần thì bổ sung ½ số lần ăn là sữa năng lượng 27 kcal/oz, nếu trẻ đang dùng sữa non tháng loại 24 kcal/oz thì chuyển sang loại sữa năng lượng 27 kcal/oz. Sau 2 tuần đánh giá lại, nếu vẫn tăng trưởng kém xem xét thay thế loại 27 kcal/oz bằng loại 30 kcal/oz.
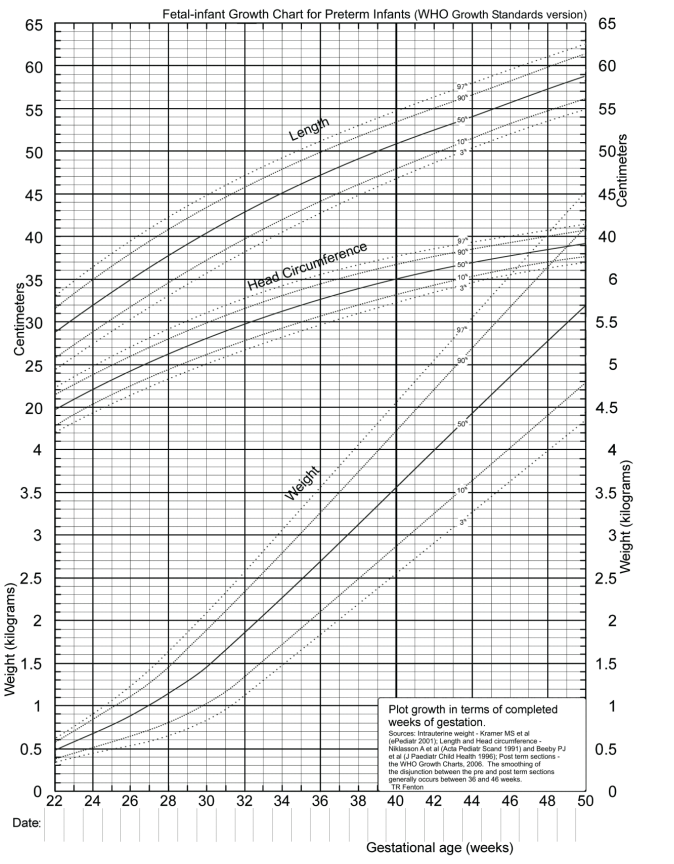
- Khi trẻ xuất viện thì sau 1 tuần và 1 tháng cần tái khám để theo dõi tăng trưởng, albumin, Ca/P, phosphatase kiềm, Hct, hồng cầu lưới. Siêu âm thận lúc 2 tháng tuổi. - Dùng sữa mẹ tăng cường hay sữa công thức cho trẻ non tháng 24 kcal/oz cho tới khi trẻ đạt 3500g. Sau đó chuyển sang sữa mẹ tăng cường hay sữa công thức cho trẻ non tháng loại 22 kcal/oz cho tới khi trẻ đạt 9 tháng tuổi hiệu chỉnh. PHỤ LỤC: BIỂU ĐỒ TĂNG TRƯỞNG FENTON
TÀI LIỆU THAM KHẢO
|
||||||||||||||||
|
Tải về tài liệu chính https://bsgdtphcm.vn/api/upload/202103023312_QD-BYT_290444.doc .....(xem tiếp) |
||||||||||||||||

Trở về mục nội dung cha
Nội dung anh em:
- Các thời kỳ phát triển của trẻ
- Nhận biết và xử trí các dấu hiệu đe dọa chức năng sống ở trẻ em
- Cấp cứu cơ bản
- Tiếp cận chẩn đoán và xử trí bệnh nhi khó thở
- Ngưng thở ngưng tim
- Vận chuyển an toàn bệnh nhân trẻ em
- Nguyên tắc tiếp cận và xử lý ngộ độc cấp ở trẻ em
- Xử trí ong đốt ở trẻ em
- Rắn cắn
- Sốc tim trẻ em
- Sốc giảm thể tích tuần hoàn ở trẻ em
- Sốc phản vệ ở trẻ em
- Hạ đường huyết sơ sinh
- Tăng đường huyết sơ sinh
- Hội chứng hít phân su
- Tăng áp lực động mạch phổi dai dẳng ở trẻ sơ sinh
- Viêm ruột hoại tử sơ sinh
- Bệnh phổi mạn tính ở trẻ sơ sinh
- Vàng da tăng bilirubine gián tiếp
- Bệnh màng trong trẻ đẻ non
|
|
|
|
|

khai giảng ngày 14/12/2025
Phát triển kỹ năng điện tâm đồ - 3 tháng trực tuyến - thông tin chi tiết : đường dẫn
|